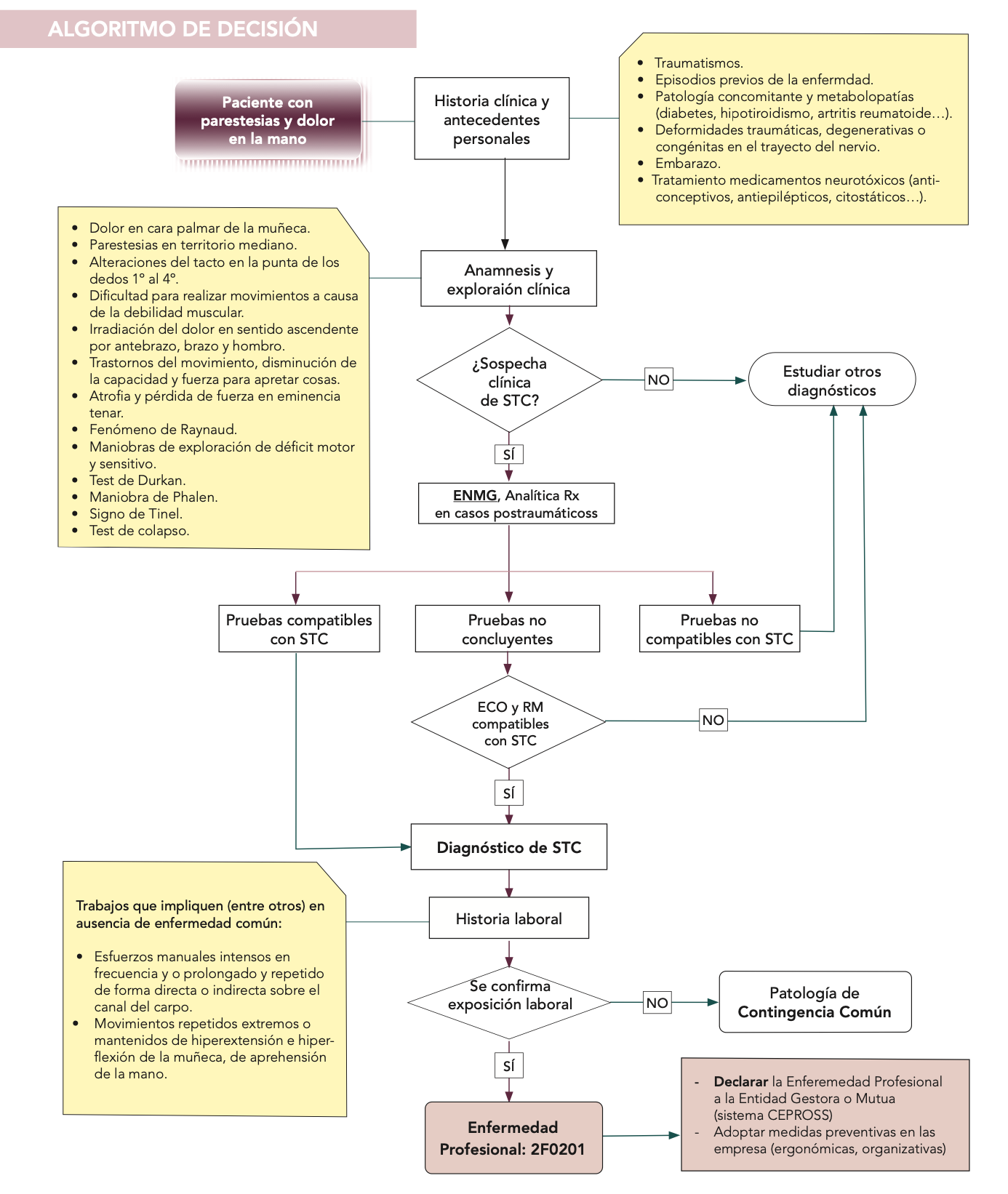
El 21/12/2022 se publicó en la web del Instituto Nacional de Seguridad y Salud en el trabajo la Guía Técnica para la evaluación y prevención de los riesgos relacionados con la exposición al ruido en los lugares de trabajo – Año 2022
El Real Decreto 286/2006 transpone al ordenamiento jurídico español la Directiva del Parlamento Europeo y del Consejo 2003/10/CE, de 6 de febrero de 2003, sobre las disposiciones mínimas de seguridad y de salud relativas a la exposición de los trabajadores a los riesgos derivados de los agentes físicos (ruido).
Este real decreto regula la prevención y protección de los riesgos relacionados con la exposición al ruido, incidiendo especialmente en los que afectan al órgano auditivo.
La disposición adicional segunda del Real Decreto 286/2006, de 10 de marzo, sobre la protección de la salud y la seguridad de los trabajadores contra los riesgos relacionados con la exposición al ruido establece que “El Instituto Nacional de Seguridad e Higiene en el Trabajo, de acuerdo con lo dispuesto en el artículo 5.3 del Real Decreto 39/1997, de 17 de enero, por el que se aprueba el Reglamento de los Servicios de Prevención, elaborará y mantendrá actualizada una Guía técnica de carácter no vinculante, para la evaluación y prevención de los riesgos derivados de la exposición al ruido en los lugares de trabajo“.
La presente guía, actualizada a septiembre de 2022, ha sido elaborada en cumplimiento de este mandato legal y tiene por objetivo facilitar la aplicación del mencionado real decreto proporcionando criterios e información técnica para la evaluación y prevención de los riesgos derivados de la exposición al ruido en los lugares de trabajo.
La Guía se estructura, en líneas generales, en tres partes.
Una primera, de carácter esencialmente jurídico, que comprende el articulado y las disposiciones adicionales, transitorias, derogatorias y finales.
Una segunda parte, de carácter técnico, en donde se desarrollan los apartados incluidos en los anexos del real decreto.
Y una tercera parte, constituida por cinco apéndices, donde se desarrollan los aspectos relevantes considerados excesivamente amplios para ser intercalados en los apartados correspondientes.
Miguel Quintana Sancho
Filed under: Higiene, Infermeria del Treball, Medicina del Treball, Publicacions | Tagged: ruido, soroll | Leave a comment »